Hjärtstopp och graviditet
Alla vårdenheter som kan komma att hantera gravida kvinnor med hjärtstopp skall genomgå klinisk träning för att hantera hjärtstopp under graviditeten. Obstetriker och neonatolog skall kontaktas omedelbart när en gravid kvinna drabbas av hjärtstopp på eller utanför sjukhus. HLR görs som regel enligt riktlinjer för vuxna. Det innebär att bröstkompressioner, ventilation, läkemedel och defibrillering ges enligt rekommendationer för vuxna. Plattor placeras i standardposition och samma energinivåer används vid defibrillering. Fostret skadas inte av defibrillering, amiodarone eller adrenalin.
Obstetriker, neonatolog och anestesiolog skall kontaktas omedelbart om en gravid kvinna drabbas av ett hjärtstopp.

En stor livmoder utövar ett tryck på aorta descendens och vena cava inferior. Trycket i vena cava inferior är så lågt att venen kan komprimeras fullständigt i ryggläge vid ett hjärtstopp. Om kvinnan är gravid i vecka 20 eller senare, eller om livmodern står högre än naveln, skall livmodern manuellt förskjutas till kvinnans vänstra sida (Figur 1). Ytterligare avlastning av vena cava kan åstadkommas med hjälp av en kilbräda (eller annat lättillgängligt och hårt material) för att luta kvinnans kropp 15–30° till vänster. Det är viktigt att underlaget inte är för mjukt, eftersom det kan försämra bröstkompressionernas effektivitet. Det vetenskapliga underlaget för dessa åtgärder är begränsat men de rekommenderas ändå av samtliga expertgrupper.
Om kvinnan inte återupplivats inom 4 minuter skall hysterektomi göras för att rädda fostret. För att fostret skall ha en rimlig chans att överleva skall åldern överstiga 20 veckor (om graviditetslängden är okänd görs kejsarsnitt om livmodern står i nivå med naveln eller högre). Barnet skall vara extraherat inom 5 minuter från hjärtstopp.
- Vid graviditet är de vanligaste orsakerna till hjärtstopp hypovolemi eller hypotension av annan orsak.
- Om hjärtstoppet inträffar post-partum skall blödning misstänkas och tranexamsyra 1 g iv ges omedelbart.
- Adekvata bolusar med vätska eller erytrocyter behövs vid hypotension och blödning.
- Högt syrgasflöde (100% syrgas) skall ges till arteriell syrgassaturation är >95%.
- ECMO skall övervägas tidigt i förloppet eftersom dessa patienter är unga och ofta har kort no-flow- och low-flowtid.
Hypoxi och asfyxi
Hypoxi innebär att syrgastrycket i blodet är lågt. Asfyxi innebär att ventilationen otillräcklig vilket leder till hypoxi. Således leder asfyxi alltid till hypoxi. De vanligaste orsakerna till hypoxiska hjärtstopp är som följer:
- Trauma och olyckor
- Trauma kan ge direkta skador mot luftvägar, med efterföljande luftvägsobstruktion. Trauma kan också ge centralnervösa (CNS) skador som leder till apné eller hypoventilation.
- Tryckpneumothorax
- Drunkning
- Luftvägsobstruktion
- Hängning
- Respiratoriska orsaker
- Pneumoni
- Höjdsjuka
- Aspiration
- KOL (Kronisk Obstruktiv Lungsjukdom)
- Astma (status asthmaticus)
- Laryngospasm
- Övrigt
- Koma
- Central hypoventilation
- Neuromuskulär sjukdom med hypoventilation
- Anemi
Naturalförlopp vid asfyxi
Om ventilation upphör fullständigt (t ex akut luftvägsobstruktion) sjunker blodets syrgasmättnad fort. Inom 1–2 minuter är syrgasmättnaden 60% och då inträder medvetandeförlust. Myokardiet reagerar på hypoxi genom att nedreglera kontraktilitet (detta sker alltid i ischemiskt myokardium). Inom 3–8 minuter inträder PEA (pulslös elektrisk aktivitet), vilket innebär att hjärtats kontraktioner upphör men elektrisk aktivitet (depolarisation, repolarisation) fortsätter. PEA övergår i asystoli inom ett par minuter (DeBehnke et al, Safar et al). Den absoluta majoriteten av alla asfyktiska hjärtstopp börjar således med PEA och slutar i asystoli. Defibrillerbara rytmer (VF, VT) är sällsynta vid hypoxiska hjärtstopp, vilket framgår av det faktum att endast 0.5% av alla hängningar uppvisar VF initialt (Kitamura et al, Deasy et al).
Ett komplett luftvägshinder resulterar i PEA och hjärtstopp inom 8 minuter.
Det saknas randomiserade studier för hjärtstopp orsakade av hypoxi. Hjärtstopp till följd av asfyxi/hypoxi handläggs enligt HLR-algoritmen. Försök att reoxygenera patienten har högsta prioritet och skall fortgå under tiden HLR pågår.
Vid hjärtstopp till följd av asfyxi är sannolikheten för ROSC hög men överlevnaden är mycket låg, liksom andelen som överlever med god neurologisk funktion (Tabell 1).
| Tabell 1. | Asfyxi | Hängning | Falltrauma | Drunkning | Trafikolycka | Överdos av läkemedel eller droger |
| Antal individer | (n=2670) | (n=1999) | (n=1300) | (n=1062) | (n=765) | (n=187) |
| Pre-hospital ROSC (%) | 17.3 | 7.2 | 1.7 | 3.4 | 3.7 | 2.1 |
| Total ROSC (%) | 37.6 | 75.0 | 93.3 | 84.2 | 83.3 | 76.5 |
| Inlagda på sjukhus (%) | 57.3 | 22.7 | 4.8 | 13.8 | 12.0 | 21.4 |
| 30-dagars överlevnad (%) | 14.3 | 4.2 | 0.7 | 1.1 | 1.6 | 3.7 |
| Överlevnad med god neurologisk funktion (CPC 1-2, %) | 2.7 | 0.9 | 0.1 | 0.4 | 0.8 | 2.1 |
Trauma
Vid traumatiskt hjärtstopp prioriteras åtgärd av reversibla orsaker framför bröstkompressioner. Om traumatisk genes inte kan bekräftas skall HLR tillämpas enligt rutin.
Överlevnaden vid hjärtstopp som orsakas av trauma är mycket låg. I Sverige är 30-dagars överlevnaden 2.5%. I Svenska Hjärt-Lungräddningsregistret har endast självmordsförsök lägre överlevnad. I ett fåtal fall kan alltså hjärtstoppet reverseras men det kräver skyndsam åtgärd. Även om överlevnaden är mycket låg så visar observationsstudier att den neurologiska funktionen bland överlevare är god.
Traumatiska hjärtstopp är som regel en mekanism som gör bröstkompressioner ineffektiva eller meningslösa. Exempelvis kan en traumatisk blödning leda till att intravasal blodvolym är otillräcklig för att generera slagvolymer med bröstkompressioner. Därför är bröstkompressioner lägre prioriterade än åtgärd av reversibla orsaker till hjärtstoppet. Ungefär hälften av alla traumatiska hjärtstopp orsakas av blödningar. Dessa blödningar kan vara synliga (yttre skador) eller osynliga (inre skador) vid yttre besiktning. Om blödning inte kan bekräftas skall tryckpneumothorax, traumatisk asfyxi och hjärttamponad misstänkas, vilka vardera utgör orsaken i cirka 10% av fallen.
Initial rytm vid traumatiskt hjärtstopp är PEA i 60% av fallen, asystoli i 30% av fallen och VF/VT i 5% av fallen.
Vid tamponad föreligger högt tryck i perikardiet, vilket gör det svårare för venöst blod att nå höger förmak. Vid tryckpenumothorax är lufttrycket på vena cava superior et inferior så högt att venöst återflöde hindras. I båda dessa situationer är bröstkompressioner ineffektiva och de kan till och med vara skadliga eftersom kompressionerna leder till ännu högre tryck i thorax, och därmed försämrar venöst återflöde ytterligare. Vid hypovolemi (t ex blödning) kan kompressionerna också leda till försämrat venöst återflöde (Luna et al, Jeffcoach et al, Watts et al). Huruvida intrathorakala kompressioner skall användas i dessa situationer är oklart (Endo et al).
Spinal chock vid trauma
Vid trauma kan spinal chock komplicera återställande av perfusion och ROSC. Spinal chock uppkommer vid skada på centrala nervsystemet (hjärnan, ryggmärgen). Spinal chock leder till svårkorrigerad hypotension, med varm periferi och bradykardi. Vasopressorer krävs för att korrigera spinal chock.
FAST (Focused Assessment with Sonography for Trauma)
Bedside ultraljud med FAST kan göras om en erfaren undersökare är närvarande. FAST möjliggör identifiering av blödningar, tamponad, myokardfunktion, grov skattning av högersidig fyllnad (höger förmak, höger kammare, vena cava inferior).
Åtgärder vid traumatiskt hjärtstopp
- Vid misstanke om hypovolemi skall vätska och blodprodukter (plasma, erytrocyter, trombocyter) administreras omedelbart.
- Överväg att injicera tranexamsyra 1 g iv vid misstanke om blödning.
- Synliga externa blödningskällor skall stoppas med kompression eller annan omedelbar åtgärd.
- Vid trauma kan permissiv hypotension tillämpas, vilket innebär att viss hypotension tillåts för att minska blödning till dess att blödningskällan är åtgärdad.
- REBOA (Resuscitative Endovascular Balloon Occlusion of the Aorta) och RT (Resuscitative Thoracotomy) är två metoder för att ockludera aorta. Dessa kan användas som en sista utväg vid infradiafragmal blödning.
- Ventilation med höga intrathorakala tryck kan vara skadligt eftersom höga tryck försämrar venöst återflöde vid tryckpneumothorax, hypovolemi och tamponad. Höga ventilationstryck kan förvärra en pneumothorax till tryckpneumothorax. Användning av låga tidalvolymer kan förbättra perfusionen i dessa situationer.
- Åtgärder vid tryckpneumothorax: Se Pneumothorax nedan.
- Åtgärder vid tamponad: Se Tamponad nedan.
Situationer då HLR inte ska påbörjas efter trauma enligt ERC:
- Frånvaro av livstecken under de senaste 15 minuterna innan HLR övervägs.
- Trauma oförenligt med överlevnad (dekapitering, massivt trauma mot hjärta eller hjärna).
Situationer då pågående HLR kan avbrytas enligt ERC:
- Frånvaro av ROSC efter att reversibla orsaker åtgärdats
- Frånvaro av ekokardiografiska tecken på hjärtaktivitet (även vid PEA) efter åtgärdande av reversibla orsaker.
Anafylaxi
Anafylaktiskt hjärtstopp handläggs enligt HLR-algoritmen, inklusive användning av 1 mg adrenalin intravenöst.
De vanligaste orsakerna till anafylaktiskt hjärtstopp är födoämnesallergi, insektsbett och läkemedelsreaktioner. Den absoluta majoriteten av anafylaktiska hjärtstopp uppvisar PEA som första rytm (ca 90%). Övriga uppvisar VF eller asystoli (Ebo et al).
Symptom på anafylaxi
- Oro, ångest
- Hudkostym:
- Klåda
- Urtikaria
- Luftvägar:
- Dyspné
- Bronkospasm, stridor, väsande andning
- Hypoxi
- Livshotande luftvägssvullnad, med svullnad av läppar, tunga, uvula. Detta orsakar luftvägsobstruktion.
- Cirkulation:
- Hypotension
- Cirkulationsstillestånd (hjärtstopp)
Anafylaxi kan förelugga utan synliga symtom på hudkostym och övre luftvägar. Anafylaktiskt hjärtstopp ska misstänkas bland yngre patienter, vid känd allergi, vid exponering för potenta allergener (t ex getingstick, jordnötter, etc), vid svullna luftvägar och hudförändringar förenliga med anafylaxi. Om individen uppvisat dyspné, väsande andning eller hosta innan hjärtstoppet kan det också tala för anafylaxi.
Behandling av anafylaxi och hjärtstopp
- Hjärtstopp handläggs enligt HLR-algoritm, vilket innebär att majoriteten av dessa patienter får 1 mg adrenalin iv omedelbart. Denna dos är dubbelt så hög som dosen som rekommenderas vid anafylaxi, vilken dessutom administreras intramuskulärt.
- Vid anafylaxi utan hjärtstopp:
- Ge omedelbart 0.5 mg adrenalin im i lårets anterolaterala muskelloge).
- Upprepa adrenalininjektion im efter 3-5 minuter om effekt inte erhållits.
- Om intramuskulärt adrenalin är otillräckligt:
- Ge intravenös bolus adrenalin (20-50 μg) eller adrenalin i infusion (0.01 till 0.10 μg/kg/min).
- Pediatrisk dosering: 0.01 mg/kg.
- Maximal dos adrenalin intramuskulärt: 0.5 mg/injektion.
- Ge omedelbart syrgas 100% och vätska (iv eller io). Syrgassaturation skall vara >94%.
- Ge omedelbart infusion NaCl: 500 ml på 5-10 min. Infundera mer vid behov. Ge bolus vid behov.
- Om hypotension inte hävs med vätska och adrenalin övervägs andra vasopressorer:
- Vasopressin
- Noradrenalin
- Fenylefrin
- Eliminera allergenen. Stoppa läkemedelsinfusioner som misstänks orsaka anafylaxi. Ta bort getingstick eller andra rester av allergener i kontakt med kroppen.
- Överväg att ge glukagon 1-2 mg iv om patienten använder beta-blockerare regelbundet.
- Steroider och antihistaminer saknar evidens vid hjärtstopp.
Sepsis
Sepsis är ett tillstånd med mycket hög mortalitet till följd av SIRS (systemic inflammatory response syndrome), disseminerad intravaskulär koagulation och hypoperfusion (hypotension). Vid sepsis och hjärtstopp tillämpas hjärtlungräddning enligt rutin. Utöver det rutinmässiga omhändertagandet vid hjärtstopp bör även följande göras:
- Ge 100% syrgas på högsta flöde. Vid sepsis kan hjärtstoppet orsakas av hypoxi vilket kan reverseras.
- Ge 500 ml kristalloid vätska som en iv bolus. Upprepa vid behov.
- Analysera laktat.
- Starta vätskeinfusion (kristalloid) 30 ml/kg om patienten är hypotensiv eller laktat är >4 mmol/L.
- Om vätskeinfusion är otillräckligt för att hålla MAP >65 mmHg skall vasopressorer ges:
- Vasopressin
- Noradrenalin
- Fenylefrin
- Säkra blododlingar
- Ge antiobiotika (bredspektrum, enligt lokala riktlinjer).
Elektrolytrubbningar
Uttalade elektrolytrubbningar kan orsaka hjärtstopp och är potentiellt reversibla orsaker, förutsatt att effektiv behandling ges omedelbart. Alla elektrolyter kan analyseras med venös eller arteriell blodgas. EKG är också användbart för att identifiera och gradera elektrolytrubbningar, vilket kan vara avgörande innan elektrolyter analyserats. Generellt gäller följanade:
- Hyperkalemi och hypokalemi kan orsaka livshotande arytmier och hjärtstopp. Hyperkalemi är den vanligaste elektrolytrubbningen vid hjärtstopp.
- Hypokalcemi kan orsaka hjärtstopp men det är ovanligt.
- Hyperkalcemi, hyponatremi, hypernatremi, hypomagnesemi, hypermagnesemi är mycket sällsynta orsaker till hjärtstopp.
Natrium
Varken hyponatremi eller hypernatremi orsakar nämnvärda EKG-förändringar. Vid natriumrubbningar är det avgörande att differentiera akut och kronisk hyponatremi. Hyponatermi graderas som framgår i Tabell 2.
| Grad av hyponatermi | P/S-Na+ | Vanliga effekter |
| Mild | >130-125 mmol/L | Kognitiva störningar, balansstörningar |
| Måttlig | 115- 125 mmol/L | Huvudvärk, illamående, kräkningar, muskelkramper, apati, nervositet, förvirring, nedsatta reflexer. |
| Grav | <115 mmol/L | Kramp, koma, andningsstopp, hjärnstamsinklämning och död. |
Hyponatermi åtgärdas med infusion NaCl, med en hastighet som motsvarar hyponatremins utveckling (akut hyponatremi korrigeras fort, medan kronisk hyponatremi korrigeras långsamt).
Hypernatremi
Hypernatremi orskar inte hjärtstopp.
Kalcium
Hyperkalcemi
Definition: P/S-Ca2+ >2.6 mmol/L
Hyperkalcemi orsakas i 90% av fallen av primär hyperparatyreoidism eller malignitet (cancer). Andra orsaker är immobilisering, sarkoidos, tyreotoxikos, familjär hypokalciurisk hypercalcemi, Addisons sjukdom, njursvikt, tamoxifen, litiumbehandling, tiazidbehandling, kalk- och D-vitaminbehandling.
EKG vid hyperkalcemi
- Vanliga EKG-förändringar
- Förkortad QT-tid.
- Dämpad T-vågsamplitud.
- Förlängd QRS-tid.
- AV-block (AV-block 1, AV-block 2, AV-block 3)
- Ovanliga EKG-förändringar:
- Ökad QRS-amplitud.
- Osbornvåg.
- ST-höjning i V1-V2.
- Sinusknutedysfunktion (bradykardi)
- Ventrikeltakykardi (VT), ventrikelflimmer (VF).
Klinisk presentation:
- Konfusion
- Buksmärta
- Hypotension
- Arytmier, EKG-förändringar
- Hjärtstopp
Behandling
- Furosemid (Furix) 1 mg/kg iv.
- Hydrokortison 300 mg iv.
- Pamidronate 30-90 mg iv.
- Kausal behandling av bakomliggande orsak till hyperkalcemi.
Hypokalcemi
Hypokalcemi orsakas av akut pankreatit, alkalos (hyperventilation), rhabdomyolys (första dagarna), sepsis, malignitet med osteoblastiska metastaser, nedsatt resorption och/eller ökad utsöndring av calcium, kronisk njursvikt, pankreasresektion, tarmresektion (”small bowel syndrome”), paratyreoideakirurgi, tyreoideakirurgi, bisfosfonater, calcitonin, citrat (transfusion), fenytoin, fosfat, foscarnet, etc.
EKG vid hypokalcemi
- Förlängd QT-tid (torsades de pointes är ovanligt)
- Förkortad QRS-tid
- Ovanliga EKG-förändringar:
- AV-block
- sinusbradykardi
- SA-block
- ventrikelflimmer (VF)
Behandling:
- Kalciumklorid 10% 10-40 ml iv.
- Magnesiumsulfat 50% 4-8 mmol iv vid uttalade tillstånd.
Kalium
EKG är särskilt användbart vid kaliumrubbningar, eftersom EKG kan användas för att estimera svårighetsgraden.
Hyperkalemi
Orsaker till hyperkalemi:
- Njursjukdom (njursvikt, akut njursvikt, kronisk njursvikt, ESRD [end-stage renal disease]).
- Individer med hemodialys har hög risk för hyperkalemi.
- NSAID (non-steroidal antiinflammatory drugs): ibuprofen, naproxen, nabumeton, acetylsalicylsyra, etc.
- Hemolys
- Tumörlyssyndrom
- Överdos av kaliumtillskott (kaliumsubstitution)
- Hög intag av kalium i kost
- ACE-hämmare: enalapril, ramipril, etc.
- ARB (angiotensinreceptorblockerare): losartan, candesartan, etc.
- Angiotensin II-antagonister och neprilysinhämmare: Sakubitril Valsartan (Entresto).
- MRA (Mineralocorticoid Receptor Antagonists): spironolakton, eplerenon, finerenon, aldosteron, etc.
- Icke-selektiva beta-blockerare: propranolol, nadolol, timolol, etc.
- Rhabdomyolys
- Acidos
- Addisons sjukdom
- Insulinbrist (diabetes, ketoacidos)
- Kaliumsparande diuretika
- Digitalisförgiftning
I myokardiet leder hyperkalemi till förlångsammad impulstransmission. Allvarliga symtom ses vid P-kalium >7 mmol/L. Förmodligen är hyperkalemi en relativt vanlig orsak till hjärtstopp (Wallmuller et al, Wang et al, Saarinen et al).
EKG vid hyperkalemi
Mild hyperkalemi (P-Kalium 5.5–5.9 mmol/)
- Symmetriska, höga, spetsiga och breda T-vågor är den tidigaste EKG-förändringen.
- Om patienten har LVH med sekundär ST-T-förändring sedan tidigare kan denna ”normaliseras”.
- T-vågsförändringar ses bäst i bröstavledningar.
Måttlig hyperkalemi (P-Kalium 6.0–6.4 mmol/)
- P-vågorna blir bredare, amplituden minskar (i extrema fall syns inte P-vågen).
- PQ-tiden kan förlängas, ibland ses SA-block, AV-block II eller III. Patienter med WPW-syndrom kan förlora sin delta-våg eftersom extrabanan fungerar dåligt under dessa förhållanden.
- Ibland ses ST-höjning i V1-V2.
Svår hyperkalemi (P-Kalium >6.5 mmol/l)
- Ibland ses ST-höjning i V1-V2.
- QRS-komplexet blir bredare. Vid grav hyperkalemi fusionerar det breda QRS-komplexet och T-vågen och den sammansmälta produkten kallas sine wave. Denna varslar om livshotande kaliumnivåer och övergår i ventrikelflimmer eller asystoli om åtgärd inte insätts omgående.
Behandling
- Ge 10 ml kalciumglukonat eller kalciumklorid i.v omedelbart vid allvarlig hyperkalemi.
- Starta infusion insulin och glukos: 25 g glukos 10 E insulin.
- Fortsätt infusion 10% glukos (5 h infusion, totalt 25 g glukos).
- Ge salbutamol om effekt av ovanstående är otillräcklig.
- Dialys är den mest effektiva behandlingen.
Hypokalemi
Orsaker till hypokalemi:
- Diarré och kräkningar
- Diabetes insipidus
- Förluster vid dialys (hemodialys, peritonealdialys).
- Alkoholism
- Malnutrition
- Akutfasen av svåra sjukdomstillstånd (ex hjärtinfarkt)
- Primär eller sekundär hypoaldosteronism
- Överdrivet lakritsintag
- Hög glukostillförsel
- Behandling med diuretika
- Beta-adrenerga agonister (salbutamol, etc).
- Theofyllin
- Kortikosteroider
- Cushings sukdom
- Laxantia
- Insulinbehandling
- Hypomagnesemi
- Metabol alkalos
Allvarliga komplikationer kan uppkomma redan vid 3.0 mmol/L. Hypokalemi är särskilt farligt vid digoxinbehandling samt vid strukturell hjärtsjukdom. I dessa fall kan hypokalemi precipitera maligna kammararytmier.
EKG-förändringar i kronologisk ordning vid sjunkande kalium
- T-vågen blir bredare och amplituden lägre. T-vågsinversion förekommer vid grav hypokalemi.
- ST-sänkning.
- Förlängd PQ-tid, samt högre och bredare P-våg.
- Förlängd QT-tid.
- U-vågor. U-vågor ses bäst i V2-V3. Om hypokalemin är mycket grav kan U-vågen bli större än T-vågen.
- Hjärtstopp efter PEA, VF/pVT eller asystoli.
Hypokalemi kan således inducera QT-förlängning (förvärvad LQTS) och kan därmed orsaka torsades de pointes (polymorf VT med QT-förlängning). Hypokalemi kan även inducera VT (ventrikeltakykardi) utan samtidigt QT förlängning. Arytmirisken är alltid högre om patienten är behandlad med digitalis.
Behandling
- Ge kalium med infusion 10 mmol/timma. Maximal infusionshastighet är 20 mmol/h.
- Om patienten har hotande arytmier ges 2 mmol/min i 10 min, följt av 10 mmol under 5-10 min. Därefter ges sedvanlig infusion. Gör upprepade mätningar av S/P-kalium för att titrera infusionshastigheten.
- Ge 4 ml magnesiumsulfat 50% (8 mmol) utspätt i 10 ml NaCL 0.9% under 20 minuter.
Magnesium
Hypermagnesemi
Hypermagnesemi är sällsynt men grav hypermagnesemi kan orsaka atrioventrikulära och intraventrikulära retledningsstörningar som kan kulminera i AV-block III eller asystoli. De vanligaste orsakerna till hypermagnesemi är njursvikt och iatrogent orsakad hypermagnesemi.
- Definition av hypermagnesemi: >1.1 mmol/L
- Konfusion, svaghet, respiratorisk svikt, AV-block, hjärtstopp.
- EKG förändringar vid hypermagnesemi:
- Förlängd PQ-tid.
- Förlängd QT-tid. Hypermagnesemi orsakar inte torsade de pointes (TdP).
- Spetsiga/höga T-vågor.
- AV-block.
- Hjärtstopp.
- Behandla hypermagnesemi om S-Mg2+ >1.75 mmol/L:
- Injektion kalciumklorid 10% 5-10 ml iv, upprepas tills patienten är cirkulatoriskt stabil.
- Infusion NaCl 0.9% med tillsatts av furosemid (Furix) 1 mg/kg.
- Dialys är alltid den mest effektiva behandlingen.
Hypomagnesemi
Hypomagnesemi kan potentiera vissa digitalisarytmier samt potentiera, eller eventuellt orsaka, supraventrikulära och ventrikulära arytmier.
- Definition av hypomagnesemi: S-Mg2+ <0.6 mmol/L
- Orsaker till hypomagnesemi:
- Alkoholism
- Malabsorption
- Gastrointestinala förluster
- Polyuri
- Svält
- Symptom på hypomagnesemi:
- Tremor.
- Ataxi.
- Nystagmus.
- Kramp.
- Hypomagnesemi kan orsaka torsade de pointes (TdP).
- EKG:
- Förlängd QRS-tid.
- Torsade de pointes (TdP).
- Behandling:
- Uttalad hypomagnesemi: 2 g magnesiumsulfat 50% (4 ml; 8 mmol) iv under 15 min.
- Vid torsade de pointes: 2 g magnesiumsulfat 50% (4 ml; 8 mmol) iv under 1-2 min.
- Vid kramper: 2 g magnesiumsulfat 50% (4 ml; 8 mmol) iv under 1-2 min.
Tamponad
Hjärtstopp med tamponad har ytterst dålig prognos. I nästan samtliga dessa fall har tamponaden utvecklats akut eller subakut. Kronisk perikardutgjutning orsakar sällan hjärtstopp eftersom de flesta dräneras i tidigt symptomgivande skede. Vanliga orsaker till tamponad med hjärtstopp är som följer:
- Aortadissektion – De första 4-5 cm av aortaroten löper i perikardiet, varför en proximal dissektion ger blodutgjutning i perikardiet. Vid större volymer i perikardiet föreligger som regel en ruptur (aortaruptur).
- Ventrikelruptur – Ruptur av vänster kammares fria vägg förekommer vid transmural infarkt.
- Trauma mot mediastinum – Penetrerande trauma mot mediastinum kan ge tamponad.
- Post-operativt efter thoraxkirurgi – Post-operativa komplikationer kan orsaka tamponad med hjärtstopp.
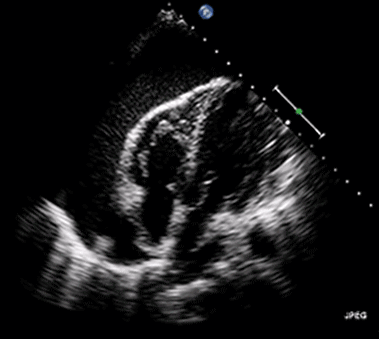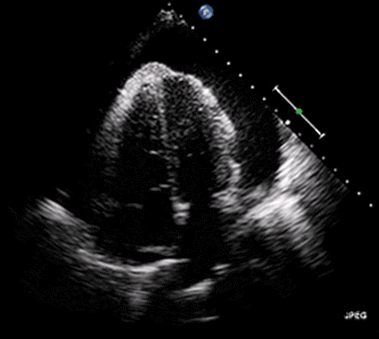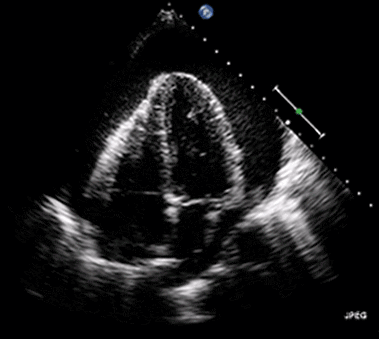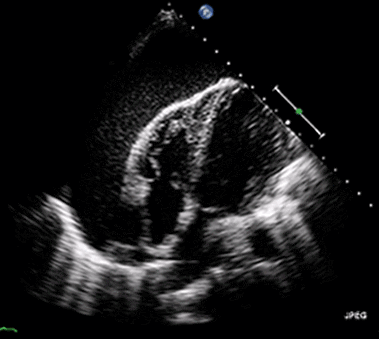
Hjärttamponad kan diagnostiseras snabbt med bedside ekokardiografi. I perikardiet ses en vätskebräm som utgör blodutgjutning (vid tamponader som orsakar hjärtstopp). Hjärtat kan vara stillastående eller kontrahera. Om vätskebrämen uppvisar hög ekogenicitet talar det för organiserad utgjutning, dvs koagulerat blod. En sådan utgjutning är svårare att tömma eftersom inehållet inte är lättflytande.
Vid hjärttamponad kan bröstkompressionerna vara effektlösa. Detta förklaras av att tamponaden leder till höga intraperikardiella tryck, vilket leder till högre tryck i höger kammare och höger förmak (pga kompressionen). Även små tryckstegringar på höger sidan kan försämra det venösa återflödet till höger kammare. Vid tamponad kan därför bröstkompressioner vara närmast effektlösa. Likaså kan stora tidalvolymer leda till högre intrathorakalt tryck och ännu sämre venöst återflöde. Kompressionerna prioriteras lägre än åtgärder som kan dränera perikardiet.
Åtgärder vid tamponad
- Thorakotomi: Kompetens att genomföra thorakotomi måste finnas för att utföra interventionen. Thorakotomi är första behandlingsval vid traumatisk tamponad. Thorakotomi skall helst göras inom 15 minuter från kollaps. Om kompetensen inte är hög, förutsättningarna är dåliga och mer än 15 minuter har förlöpt, är ingreppet sannolikt effektlöst.
- Perikardioscentes: Perikardioscentes med grov nål från subxiphoidalt fönster eller apikalt fönster är sämre (jämfört med thorakotomi) eftersom det inte går att garantera att perikardiet töms. Dessutom tenderar nålar och katetrar knickas och böjas av bröstkompressionerna.
Prognosen vid tamponad och hjärtstopp utanför sjukhus är extremt dålig och det saknas tillförlitliga data på överlevnad. Att överlevnaden är så låg förklaras av att bröstkompressionerna har låg effekt, samtidigt som den bakomliggande orsaken ofta kräver omfattande kirurgi som sällan kan göras under de betingelser som tamponaden erbjuder.
Pneumothorax (tryckpneumothorax, ventilpneumothorax)
Vid pneumothorax finns fri luft i thorax. Detta är oftast ofarligt och kan även drabba friska individer. Vid tryckpneumothorax är luftmängden så omfattande att venerna (vena cava superior et inferior) komprimeras, vilket leder till att det venösa återflödet till hjärtat försämras eller upphör. Vid tryckpneumothorax kan hela mediastinum förskjutas till följd av tryckstegringen. Detta kan ses utvändigt som en förskjutning av larynx.
Orsaker till tryckpneumothorax:
- Trauma (trubbigt, skärskador, skottskador)
- Astma
- Iatrogen skada (exempelvis insättning av CVK)
- Lungsjukdom
- Vid en ofarlig pneumothorax kan övertrycksventilation orsaka tryckpneumothorax och cirkulatorisk kollaps.
Tryckpneumothorax upptäcks genom auskultation av oliksidiga lungljud, med avsaknad av ljud på den sidan där pneumothorax är lokaliserad. Ultraljud kan visualisera pneumothorax (avsaknad av lungvävnad) samt effekter på hjärtat. Kliniskt uppvisar patienten följande tecken:
- Avsaknad av andningsljud på sidan med pneumothorax
- Krepitationer
- Subkutant emfysem
- Hypotension
- Hypoxi
- Mediastinal förskjutning och eventuellt förskjutning av treachea till kontralteral sida.
- Vidgad vena jugularis
Behandling av pneumothorax
- Dekompression med venkanyl:
- Kan göras prehospitalt.
- Använd en grov venkanyl, som är minst 7 cm lång.
- Kanylen trycks in 4:e eller 5:e interkostalrummet i främre axillarlinjen.
- Torakostomi.
- Torakostomi är säkrare än nål, som kan knickas. Torakostomi skall göras omedelbart efter nålinsertion.
- Torakostomi med drän är oftast en stabiliserande behandling.
Förgiftningar och läkemedelstoxicitet
Bland ungdomar och unga vuxna är intoxikation (förgiftning) en relativt vanlig orsak till hjärtstopp, vilket förklaras av intoxikation med receptbelagda mediciner och olagliga droger. I dagsläget är överdosering av opiater en av de vanligaste orsakerna till hjärtstopp bland ungdomar och unga vuxna globalt. En lång rad substanser kan orsaka hjärtstopp eller allvarlig kardiopulmonell påverkan. I tabellen nedan listas de substanser som har en antidot (motgift). Effekten av dessa substanser är således potentiellt reversibla om de sätts in i tidigt skede. Alla substanser i listan nedan orsakar inte hjärtstopp men de förtjänar nämnas eftersom antidot existerar. I övriga fall, där antidot saknas, måste vitala funktioner stöttas på artifciell väg tills substansen eliminerats renalt, hepatiskt eller genom dialys.
| Substans | Antidot |
| Paracetamol (Acetaminophen) | N-Acetylcysteine |
| Antikolinergika | Physostigmine |
| Antikoagulantia (apixaban, edoxaban, rivaroxaban) | Andexanet alfa |
| Benzodiazepiner | Flumazenil |
| Svarta änkan, spindelbett | Lactrodectus antivenom |
| Botulism (botulinum toxin) | Botulinum antitoxin |
| Beta-blockerare | Glucagon iv |
| Kalciumflödeshämmare (kalciumblockerare) | Calcium iv Insulin i hög dos med glukos iv |
| Karbamater | Atropine Pralidoxime chloride |
| Cyanid | Hydroxocobalamin Cyanide antidote kit (includes amyl nitrate, sodium nitrite, and sodium thiosulfate) |
| Dabigatran | Idarucizumab |
| Digitalis glykosider (digoxin, digitoxin, oleander) | Digoxin-specific Fab fragments |
| Etylenglykol | FomepizoleEthanol |
| Tungmetaler | Kelerande ämnen |
| Joniserande strålning | Kaliumjodid |
| Järn | Deferoxamine |
| Isoniazid | Pyridoxine (vitamin B6) |
| Metanol | FomepizoleEthanol |
| Methemoglobin-bildande ämnen (anilinfärg, vissa lokalanestetika, nirater, nitriter, fenacetin, sulfonamid) | Metylenblått |
| Methotrexate | Leucovorin (folinic acid)Glucarpidase (carboxypeptidase-G2) |
| Opioider | Naloxone |
| Organophosphates | Atropine Pralidoxime |
| Sulfonylurea | Octreotide |
| Thallium | Prussian blue |
| Tricyclic antidepressants | Sodium bicarbonate |
| Unfractionated heparin | Protamine |
| Valproic acid | L-Carnitine (begränsad evidens) |
| Warfarin | Vitamin K Fresh frozen plasma Prothrombin complex concentrate |
Åtgärder vid misstänkt förgiftning och hjärtstopp
Kontakta omedelbart närmsta intensivvårdsteam med expertis inom förgiftningar. Omhändertagandet av allvarlig förgiftning är komplicerad och inbegriper ofta hemodialys, intubation och lång vårdtid på intensivvårdsavdelning. I väntan på rätt vårdnivå kan följande åtgärder genomföras.
- Utför HLR enligt rutin, med undantag för muninblåsningar. Ge inte muninblåsningar om det föreligger risk för att livräddaren kontamineras via munkontakten.
- Kontakta Giftinformationscentralen (telefonnummer 112) omedelbart.
- Kontakta närmsta intensivvårdsteam med expertis inom förgiftningar.
- Ge antidot direkt vid rimlig misstanke om förgiftning.
- Dekontaminering
- Ta av kläder som kan vara kontaminerade med toxin.
- Skölj (med NaCl) hud och ögon om de kan vara kontaminerade med toxin.
- Gastrointestinal sköljning görs sällan pga risk för aspiration och bristfällig evidens. Sköljning övervägs vid intoxikation med järn, litium eller kalium eftersom sköljning kan vara effektivt i dessa scenarion. Patienten skall vara intuberad för att genoföra sköljningen. Sköljning avstås vid perforation eller obstruktion i tarmar.
- Aktivt kol kan ges via ventrikelsond om patienten är intuberad. Ge 0.5 g aktivt kol / kg. Aktivt kol ges inte om det förlöpt mer än 1 timma sedan förtäring, såvida inte ämnet bildar bezoar eller har slow-release beredning. Aktivt kol påverkar inte alkoholer, litium eller tungmetaller.
- Eliminering
- Forcerad diures genom alkanisering av urinen
- Förutsätter att substansen elimineras renalt.
- Görs med infusion natriumbikarbonat och furosemid 1 mg/kg.
- Hemodialys
- Hemofiltration
- Plasmaferes
- Forcerad diures genom alkanisering av urinen
Accidentel hypotermi
Accidentel hypotermi innebär att kroppstemperaturen ofrivilligt är <35°C. Den lägsta kroppstemperatur som har kunnat återupplivas är 11.8°C vid accidentel hypotermi och 4.2°C vid inducerad hypotermi (Mroczek et al, Stephen et al). Som framgår av figuren nedan nedregleras kardiopulmonell aktivitet och vakenhet när temperaturen sjunker. Det förefaller dessutom som att sambandet mellan temperatur och kardiopulmonell och vakenhet funktion är linjär. Om kroppstemperaturen är högre än 28°C är hjärtstopp osannolikt (Frei et al), och vid kroppstemperatur <24°C saknas livstecken.
Om hypotermin föregick hjärtstoppet så har kroppen varit nedkyld innan cirkulationsstilleståndet, vilket ger bättre förutsättningar för överlevnad. I dessa scenarion kan överlevnad med god neurologisk funktion vara möjlig även vid längre no-flowtider. Detta förklaras av att kroppens metabolism nedregleras med sjunkande kroppstemperatur. För varje 1°C kallare kroppstemperatur sjunker oxygenförbrukningen med 6% (Wood et al).
Det kan vara svårt att bedöma om en hypoterm individ är vid liv eller om ett hjärtstopp föreligger. Oftast saknas livstecken och patienten är kall som vid post mortem. En noggrann bedömning av livstecken är viktig.
Mycket höga överlevnadssiffror har rapporterats vid accidentel hypotermi och hjärtstopp. För obevittnade hjärtstopp av detta slag har överlevnad till sjukhus rapporterats vara 27%, och för bevittnade hjärtstopp var överlevnaden 73% (Podsiadlo et al). Den absoluta majoriteten av dessa patienter har haft god neurologisk funktion vid utskrivning.

| Grad | Klinik | Kroppstemperatur (°C) |
| Mild hypotermi | Vid medvetande med skakningar | 32-35°C |
| Måttlig hypotermi | Nedsatt medvetande, med eller utan skakningar | 28-31°C |
| Svår hypotermi | Medvetslös med livstecken (vitalparametrar) | <28 °C |
| Mycket svår hypotermi | Förefaller död, inga livstecken | Varierar |
| Shivering and consciousness may be impaired by comorbid illness (i.e. trauma, CNS pathology, toxic ingestion, etc.) or drugs (i.e. sedatives, muscle relaxants, narcotics etc.) independent of core temperature. b The risk of cardiac arrest increases <32 C, older and sicker are at higher risk, alternative causes should be considered. Some still have vital signs <24 C.175. |
Åtgärder vid accidentel hypotermi med hjärtstopp eller kardiopulmonell depression
- Använd HOPE Score för att bedöma prognosen.
- Lång no-flowtid är ibland förenligt med överlevnad med god neurologisk funktion, varför HLR bör ävervägas även vid längre no-flow tid, vid obevittnade hjärtstopp, liksom om första rytmen var asystoli (Podsiadlo et al).
- Bedöm livstecken:
- Använd ca 60 sekunder för att leta efter livstecken.
- Registrera ett EKG omedelbart.
- Koppla kapnometri (ETCO2).
- Undersök med ekokardiografi bedside.
- Uppvärmning bör göras med ECMO. Om ECMO inte är tillgängligt bör non-invasiva och invasiva metoder för uppvärmning prövas.
- Varm vätska iv.
- Varm och fuktad syrgas.
- Varma täcken.
- Värmefläkt.
- Förhindra ytterligare värmeförluster genom att avlägsna kalla eller blöta kläder och textilier.
- HLR tillämpas enligt rutin, med parallellt fokus på snabb uppvärmning av patienten. ECMO övervägs om patienten är instabil.
- Läkemedel (amiodarone, adrenalin) och defibrilleringar kan vänta tills kroppstemperatur är >30°C, vilket förklaras av att dessa interventioner har dålig effekt vid lägre temperaturer. Vidare är ROSC som regel inte stabilt vid temperaturer <30°C.
Hypotermi med asfyxi
Hypotermi med asfyxi ses vid lavinolyckor. I dessa fall är patienten som regel död (till följd av asfyxi) vid räddningstjänstens ankomst. Vid lavinolyckor kan HLR prövas även vid långvarig no-flow pga nedkylningen. Då rekommenderas att man börjar med 5 muninblåsningar och därefter gör HLR enligt rutin under minst 20 minuter innan man avbryter. Vid lavinolyckor provas HLR även om personen varit begravd i 60 minuter.
Hypertermi och malign hypertermi
Definition av hypertermi: Kroppsterperatur >36.5-37.6°C till följd av störd temperaturreglering. Hypertermi uppkommer om värmeproduktion eller värmetillförsel överstiger värmeavgivning.
Vid hypertermi uppstår ett inflammatoriskt tillstånd som liknar SIRS (Systemic Inflammatory Response Syndrome). Temperaturer >40°C är potentiellt farliga och kan leda till hjärtstopp. Hypertermi graderas enligt tabell nedan.
| Grad | Klinisk presentation | Behandling |
| Mild hypertermi | Törst. Svaghet. | Kall miljö. Passiv kylning. Per orala vätskor. |
| Värmesynkope | Obehag. Ångest. Yrsel. Synkope. | Kall miljö. Kalla vätskor intravenöst. Kalldusch. Is. 1-2 L kristalloid, med hastighet 500 ml/h. |
| Värmeslag (>40°C) | Temperatur >40°, neurologiska symtom, förvirring, kramp, takykardi, hypotension, koma. | Som ovan men lägre temperaturer på vätsko. Elektrolytersättning. Ofta behövs stora vätskeinfusioner. |
Kroppstemperatur bör sjunka med 0.1°C/min vid nedkylning.
Malign hypertermi
Malign hypertermi kan uppstå i två situationer:
- Vid genetisk mutation i RYR1-receptorn, som leder till en konstant (oupphörlig) muskelkontraktion vid tillförsel av halogenerade anestesmimedel.
- Som en idiosynkratisk reaktion på MDMA (ecstasy) eller amfetamin.
I båda dessa fall uppstår en konstant muskelaktivering med uttalad värmeproduktion, acidos och utveckling av hyperkalemi. Tillståndet är livshotande och kräver omedelbar sedering och behandling med dantrolen.
Referenser
DeBehnke DJ, Hilander SJ, Dobler DW, Wickman LL, Swart GL. The hemodynamic and arterial blood gas response to asphyxiation: a canine model of pulseless electrical activity. Resuscitation 1995;30:16975.
Safar P, Paradis NA, Weil MH. Asphyxial cardiac arrest. In: Paradis NA, Halperin HR, Kern KB, Wenzel V, Chamberlain DA, editors. Cardiac arrest—the science and practice of resuscitation medicine.
Kitamura T, Kiyohara K, Sakai T, et al. Epidemiology and outcome of adult out-of-hospital cardiac arrest of non-cardiac origin in Osaka: a population-based study. BMJ Open 2014;4:e006462.
Deasy C, Bray J, Smith K, et al. Hanging-associated out-of-hospital cardiac arrests in Melbourne, Australia. Emerg Med 2013;30:3842.
Luna GK, Pavlin EG, Kirkman T, Copass MK, Rice CL. Hemodynamic effects of external cardiac massage in trauma shock. J Trauma 1989;29:1430-3.
Jeffcoach DR, Gallegos JJ, Jesty SA, et al. Use of CPR in hemorrhagic shock, a dog model. J Trauma Acute Care Surg 2016;81:27-33.
Watts S, Smith JE, Gwyther R, Kirkman E. Closed chest compressions reduce survival in an animal model of haemorrhageinduced traumatic cardiac arrest. Resuscitation 2019;140: 37-42.
Endo A, Kojima M, Hong ZJ, Otomo Y, Coimbra R. Open-chest versus closed-chest cardiopulmonary resuscitation in trauma patients with signs of life upon hospital arrival: a retrospective multicenter study. Crit Care 2020;24:541.
Ebo DG, Clarke RC, Mertes PM, et al. Molecular mechanisms and pathophysiology of perioperative hypersensitivity and anaphylaxis: a narrative review. Br J Anaesth 2019;123:e3849.
Wallmuller C, Meron G, Kurkciyan I, et al. Causes of in-hospital cardiac arrest and influence on outcome. Resuscitation 2012;83:120611.
Wang CH, Huang CH, Chang WT, et al. The effects of calcium and sodium bicarbonate on severe hyperkalaemia during cardiopulmonary resuscitation: a retrospective cohort study of adult in-hospital cardiac arrest. Resuscitation 2016;98:10511.
Saarinen S, Nurmi J, Toivio T, et al. Does appropriate treatment of the primary underlying cause of PEA during resuscitation improve patients’ survival? Resuscitation 2012;83:81922.
Mroczek T, Gladki M, Skalski J. Successful resuscitation from accidental hypothermia of 11.8 degrees C: where is the lower bound for human beings? Eur J Cardiothorac Surg 2020;58:10912.
Stephen CR, Dent SJ, Hall KD, Smith WW. Physiologic reactions during profound hypothermia with cardioplegia. Anesthesiology 1961;22:87381.
Frei C, Darocha T, Debaty G, et al. Clinical characteristics and outcomes of witnessed hypothermic cardiac arrest: a systematic review on rescue collapse. Resuscitation 2019;137:418.
Wood S. Interactions between hypoxia and hypothermia. Annu Rev Physiol 1991;53:7185.
Podsiadlo P, Darocha T, Svendsen OS, et al. Outcomes of patients suffering unwitnessed hypothermic cardiac arrest rewarmed with extracorporeal life support: a systematic review. Artif Organs 2020.

